Tento článek je zaměřen na podání stručného přehledu o procesu registrace léčiv, tedy o tom, co je třeba uskutečnit, aby se léčivo – ať už je jakékoli – stalo součástí léčebné praxe, a zároveň bude prezentován stručný přehled o nedávno dokončených a aktuálně probíhajících klinických studiích. V následujících řádcích předpokládám rámcovou znalost čtenáře o terapeutickém potenciálu psychedelických látek, a proto mu nebude věnováno příliš prostoru.
Klasická neboli serotonergní psychedelika (LSD, meskalin, psilocybin) byla především v 50. a 60. letech minulého století extenzivně studována napříč řadou vědních oborů, avšak částečně vlivem jejich masového rozšíření mezi revoltující mládeží a spojení s kontrakulturou byl jejich další výzkum navzdory mnohým slibným výsledkům zastaven. To se stalo skrze zařazení psychedelik na úroveň drog, jako je kokain či heroin, Úmluvou o psychotropních substancích v roce 1971. Ačkoli tento stav přetrvává, vědecký výzkum se v posledních 20 letech obnovuje a hovoří se o tzv době „psychedelické renesance“. Tento pojem odráží především stabilně narůstající počet studií publikovaných v prestižních vědeckých časopisech a návrat přednášek zabývající se psychedelickou tematikou na psychiatrické konference.
Aby se léčba za využití psychedelických látek stala legitimně uznávanou, je třeba splnit všechny náležitosti registrace léčiva. Toto odvětví je jedním z nejvíce regulovaným v oblasti medicíny či vědy, jak na úrovni státního, tak i mezinárodního právního rámce. Avšak předtím, než se vrhneme na aktuální situaci životního cyklu léčiva, pojďme se podívat na historický kontext.
Historický exkurz – od heroinu k thalidomidu
V dobách před rozvojem chemie jakožto vědního oboru byla medicína založena na bylinném léčitelství, jež vycházelo především z folklóru. Od původně čajových směsí se přecházelo k různým tinkturám, tedy extrakcí biologicky aktivních chemických entit do lihu, ať už ve formě pálenek či medicínských vín: příkladem může být opiová tinktura zvaná laudanum či Vin Mariani (Marianiho víno), které bylo vyráběno macerací kokových lístků v červeném víně z Bordeaux. V průběhu 19. stol. se začínají objevovat první léčiva v izolované formě, komerční prodej morfinu začal roku 1827 a po vynalezení injekce byl i první látkou, která byla takto vpravena do organismu (kromě tišení bolesti byl morfin zpočátku doporučován k terapii závislosti na opiu a alkoholu). Mezi další patřil například chinin užívaný k léčbě malárie, roku 1877 byl syntetizován paracetamol (Paralen/Panadol), ačkoli většího rozmachu užívání se dočkal až v druhé polovině 20. stol. Za zmínku stojí i kokain, izolovaný roku 1860, s jehož počátky je spojen mimo jiné i Sigmund Freud, který roku 1864 napsal spis Über Coca, kde entusiasticky vyzdvihuje euforické a stimulační účinky. Ještě v témže roce byl kokain prezentován i jako první známé lokální anestetikum a pro tyto účinky má okrajové místo i v dnešní medicíně (1). Rozmach lékařského využití kokainu byl obrovský a následoval jej i rozmach nelékařského užívání – příkladem může být nejen Coca-cola.
Roku 1898 byl ve farmakologické laboratoři firmy Bayer vyroben diacetylmorfin prostou acetylací morfinu, tato látka měla nahradit kodein při potlačování záchvatů kašle a byla registrována a prodávána pod komerčním názvem Heroin, který byl odvozen z řeckého označení mytologických hrdinů – héros – to jen dokládá vysoké očekávání tehdejších vědců a doktorů. V počátcích z dnešního hlediska metodicky nedostatečných výzkumů byl přijímán názor, že heroin nepůsobí útlum dechového centra a není návykový. Heroin byl běžně dostupný v lékárnách v různých formách včetně sirupů proti kašli a stejně jako morfin o několik desítek let dříve byl podáván i dětem. Ve stejné laboratoři a stejným chemickým mechanismem byla připravena asi o 2 týdny později i kyselina acetylsalicylová neboli Aspirin, který je široce používán dodnes (2).
Další tehdejší perličkou, která stojí za zmínku, byly i cigarety pro astmatiky vyráběné z listů rulíku zlomocného a durmanu, jež obsahují tropanové alkaloidy s parasympatolytickým účinkem, který vede k roztažení průdušek. Lze předpokládat, že tento kouř opravdu pomáhal při akutním astmatickém záchvatu, ovšem snadné předávkování, které vyústí ve vysoký tlak, rychlý tep, rozšíření zornic či halucinace, z nich nedělá přímo volbu pro racionální terapii.

Tyto z dnešního pohledu extrémní případy jednoznačně ilustrují nedostatečná systémová opatření při hodnocení nežádoucích účinků nově objevených léčiv. Zatímco u kokainu a heroinu se jednalo o látky vysoce účinné, bylo toto období plné i preparátů, u jejichž výzkumu neselhávalo jen hodnocení bezpečnosti, ale i účinnosti. Běžně se vyskytovaly preparáty s názvy jako „Benjamin Bye’s Soothing Balmy Oils to cure cancer“ (Konejšivě uklidňující oleje Benjamina Bye k léčbě rakoviny) (3). Ve 30. letech 20.stol se odehrála aféra ohledně preparátu Banbar, který byl registrován k léčbě cukrovky. Jeho účinné látky byly laktóza a extrakt z přesličky. Tento přípravek nebyl dostatečně účinný a po větším rozšíření pacienti začali odmítat terapii inzulinem (4).

Ačkoli volný prodej kokainu a heroinu byl v USA omezen roku 1914 a následně 1924 zakázán, systémové řešení hodnocení bezpečnosti a účinnosti léčiv probíhalo pomalu a jeho největším milníkem se stala thalidomidová aféra začátkem 60. let.
Thalidomid byl uveden na trh v průběhu 50. let jako sedativum a hypnotikum (prášky na spaní), běžně byl podáván těhotným ženám proti nevolnostem. Přípravek byl používán několik let především v západní Evropě, Austrálii a Japonsku, než se přišlo na to, že je teratogenní (způsobuje poškození plodu). Tato tragédie vyústila ve více než 10 000 narozených dětí s různými vrozenými vadami, nejčastěji s nevyvinutými končetinami. V USA v té době už fungovala základní regulace schvalování nových léčiv a americký kontrolní úřad FDA (Food and Drug Administration) neudělil thalidomidu povolení k prodeji, třebaže na základě jiných nežádoucích účinků, ještě dříve, než byl prokázán jeho teratogenní efekt (5).
Životní cyklus léčiva v současné době (6,7)
Ať už se jedná o látku nově syntetizovanou či izolovanou z přírodních zdrojů, je nejprve podrobena in silico analýzám. Jedná se o počítačové simulace, které vypočítávají různé parametry, ze kterých lze usuzovat o biologické aktivitě daných látek, např. modelovat afinitu dané látky k cílovým molekulám, které chceme terapeuticky ovlivnit. Například u nesteroidních antiflogistik, jako je klasický ibuprofen (Ibalgin) či nimesulid (Aulin), se hodnotí jejich schopnost zablokovat činnost enzymu COX, jenž je důležitým článkem v mechanismu vzniku a průběhu zánětu a podílí se i na syntéze látek, které souvisí s bolestivostí.
Uvádí se, že pouhých 500 z 50 000 syntetizovaných molekul se dostane k preklinickému hodnocení. To sestává z testování ve zkumavkách (in vitro) např. na buněčných kulturách a později na laboratorních zvířatech (in vivo). V rámci in vitro testování se experimentálně potvrdí vypočítaná data z předchozích simulací a prokáže se aktivita na molekulárních cílech, prověří se tedy, zda by léčivo mohlo být účinné. Testování na zvířatech je regulováno zákony a etické komise dohlíží na to, aby se testovaly pouze látky, které jsou na základě předchozích dat využitelné v terapii, dále se testuje na relativně malém vzorku zvířat, tak aby výsledky byly statisticky významné a zároveň nebylo testování vystaveno zbytečně mnoho zvířat. Přesto je zde velký prostor ke zlepšení in vitro modelů a snižování počtu laboratorních zvířat.
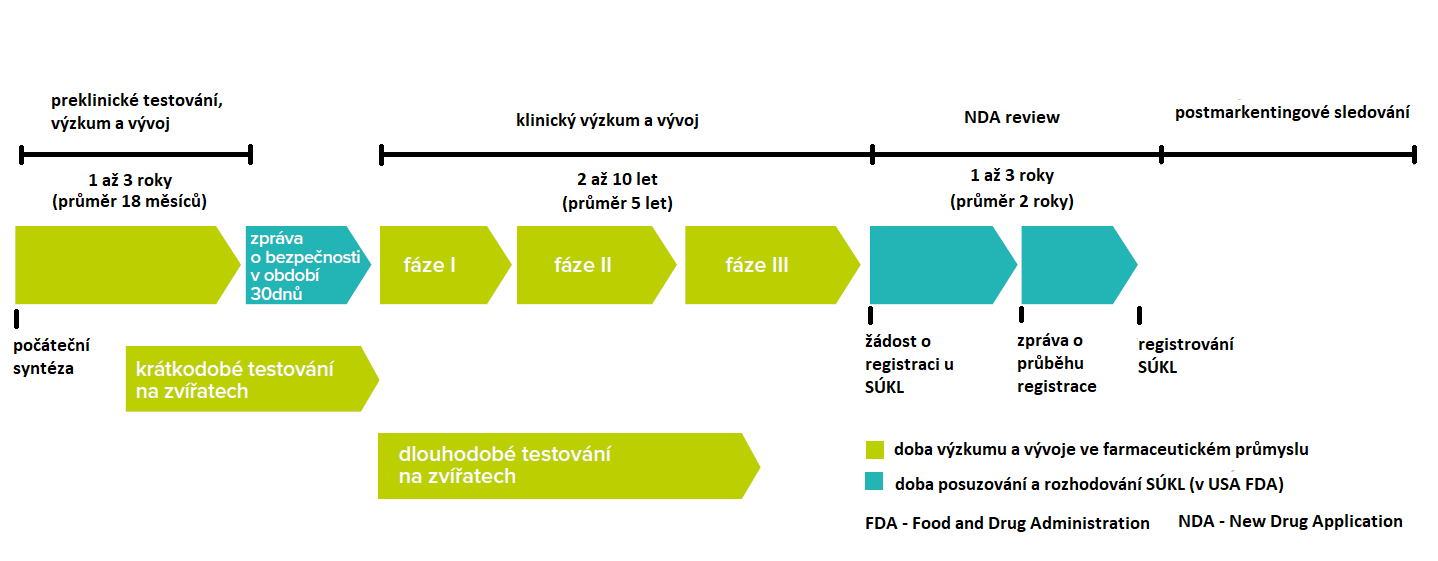
Animální testy následně poskytují převážně data o toxicitě a bezpečnosti daných látek, získáváme i základní znalosti o farmakokinetice, tedy o tom, jak je látka distribuována v organismu, metabolizována a následně vylučována.
Preklinické hodnocení trvá řádově 2–5 let a pouze 5 látek z původně 50 000 syntetizovaných splní všechna kritéria k postupu do klinického stadia vývoje léčiv. Pouhých 13,8 % potenciálních léčiv, jež vstoupí do první fáze je úspěšně registrováno (8). To lze rozdělit na 4 fáze. První fází je většinou testování na zdravých dobrovolnících, ale existují výjimky, například cytostatika či radioterapie k léčbě rakoviny, která nelze testovat na zdravých lidech. Tato fáze probíhá na malém počtu subjektů a hodnotí se opět především parametry bezpečnosti, farmakokinetika konkrétně na našem živočišném druhu a hledá se vhodné dávkování, stanovuje maximální tolerovaná dávka a sbírají data o nežádoucích účincích.
Klinické hodnocení druhé fáze je první stupeň, kdy se hodnotí účinnost terapie na pacientech v omezeném počtu většinou do 30 pacientů. Tuto fázi lze dělit na 2a, v této se hledají vhodné indikace, které jsou dány typem a závažností onemocnění. Fáze 2b se pak týká farmakodynamických a farmakokinetických výzkumů v daných indikacích. Druhá fáze poskytuje další informace například o dávkování, které se využijí v sestavení již pevného léčebného postupu, jehož efektivita se hodnotí ve fázi třetí.
V rámci druhé fáze se již můžeme setkat s 2 základními typy designu studie. První je paralelní, kdy jsou pacienti ze začátku náhodně rozděleni – buď do větve s testovanou látkou, placebem či standardní terapií. Druhým běžným typem designu je cross-over, kdy je první skupině podávána testovaná látka a druhé placebo, následně se terapie přeruší, dokud nedojde k vyloučení hodnoceného léčiva z těla pacienta a neodezní účinek a skupiny se prohodí. Zlatým standardem je pro oba typy designu dvojité zaslepení, což znamená, že ani zkoušející lékaři ani pacienti neví, zda dostávají hodnocené léčivo či placebo nebo standardní léčivo. Tím se předchází předpojatosti výzkumníků a zaručí se „čistota“ dat. K odslepení dochází až po ukončení studie či při výskytu závažných problémů, nebo se může odslepit část pacientů s dokončenou léčbou k získání průběžných výsledků.
Třetí fáze následně probíhá na větším vzorku pacientů v konkrétní indikaci, hodnotí se především účinnost léčebného postupu a porovnává se s postupem standardním. Po skončení této fáze, pokud se prokáže jeho účinnost, je léčivo registrováno a uvedeno do klinické praxe. Následná 4. fáze pak sleduje výskyt nežádoucích účinků na reálné populaci pacientů, a pokud se projeví zvýšený výskyt závažných NÚ, je léčivo z praxe opět staženo, k tomu je ovšem potřeba, aby lidé hlásili NÚ svým ošetřujícím lékařům či na SÚKL.
Proces vývoje léčiva od jeho prvotní syntézy až po uvedení do praxe tak trvá běžně 10 až 15 let. Ačkoli se uvádí, že náklady na vývoj jednoho léčiva se pohybují kolem 800 mil. až 1 miliardy amerických dolarů, Donald Light a Rebecca Warburton v roce 2011 vydali článek, ve kterém tvrdí, že se jedná o mýtus a kritizují metodiku výpočtu. Dle jejich metodiky jsou náklady zhruba poloviční (9).
Přehled aktuálních KH s psychedeliky
K vyhledání informací o probíhajících klinických hodnoceních slouží registry clinicaltrials.gov či clinicaltrialsregister.eu. Nutno ale poznamenat, že farmaceutické firmy nejsou svázány žádnou legislativní povinností povolená KH do registrů hlásit, mohou se tak vyhnout publikaci výsledků ze studií, které nebyly příznivé. V klinickém výzkumu psychedelik se dosud nejvíce prosadil psilocybin – přírodní alkaloid, který se vyskytuje nejen v houbách rodu Psilocybe (lysohlávky). Stalo se tak především z důvodu jeho snadné vstřebatelnosti při podání v tabletě, malé interindividuální variabilitě ve farmakokinetických parametrech, na rozdíl od LSD není tolik zatížen společenským stigmatem a účinek odeznívá cca do 6 h, kdežto u LSD jde o 12 h, což je z hlediska náročnosti provedení klinické studie nezanedbatelná výhoda.
Databáze clinical trials.gov registruje celkem 9 dokončených studií s psilocybinem, kterých se zúčastnilo dohromady 268 osob. Jednalo se převážně o fázi 1, tedy na zdravých dobrovolnících, ovšem jedna studie byla zaměřena na odlehčení depresí a úzkostí u pacientů s rakovinou a druhá studie u pacientů s AIDS. Evropská databáze nad to registruje dokončenou studii s 20 pacienty s diagnózou farmakorezistentní deprese. Aktuálně probíhajících studií je pak celkem 38, z toho 1 probíhá v Kanadě, 23 v USA a 10 na území Evropy. Jedná se jak o první fáze s cílem studovat mechanismus působení psychedelik, tak i fáze 2, které se zaměřují na indikace depresí, obsedantně-kompulzivní poruchy (OCD), anorexie, cluster headache, migrény, dále odvykání kouření, závislost na alkoholu, opiátech a kokainu.
Deprese
V indikaci depresí je klinické hodnocení psilocybinu nejdále. Zlomovým bodem v této oblasti se stala studie na Imperial College of London (10), které se zúčastnilo 12 pacientů (6 mužů a 6 žen, průměrný věk 42,6 let) s diagnózou rezistentní deprese (tzn. deprese, která neodpovídá na standardní léčbu). V rámci terapeutického postupu proběhly 2 sezení s psilocybinem (při prvním byla užita dávka 10 mg, při druhém 25 mg) v rozestupu jednoho týdne. Pacienti dostali psychologickou podporu před užitím, v průběhu intoxikace i po jejím skončení. Osm pacientů splňovalo kritéria pro remisi (odeznění depresivních symptomů) hned po prvním týdnu a 7 pacientů bylo v remisi i 3 měsíce po podání. Jedná se o jednoznačný doklad rychlé antidepresivní odpovědi, ke které stačí 2 terapeutické intervence a která svojí účinností předčí standardní léčbu, ovšem pouze na malém vzorku pacientů.
V návaznosti na tyto výsledky probíhají další studie, aktuálně jich je 10 a celkový počet pacientů, kteří budou v těchto studiích zařazeni, je 564. Za bližší zmínku stojí studie, jejíž zadavatelem je Usona Institute. Studie je 2. fází klinického hodnocení psilocybinu v indikaci deprese, které se zúčastní 80 pacientů v 5 centrech napříč USA. Od amerického úřadu FDA dostala léčba psilocybinem depresivních pacientů označení „breakthrough therapy“, tedy „průlomová léčba“. Toto označení dokládá, že dosavadní výsledky jsou velice slibné a jsou účinnější než běžné terapeutické postupy, a jeho účelem je výpomoc s rychlým dokončením registrace potenciálně slibných léčiv a zpřístupnění této léčby širší populaci pacientů. Očekává se, že studie bude ukončena v průběhu roku 2021.
Další větší studií, která také získala titul breakthrough therapy, je 2. fáze klinického hodnocení psilocybinem asistované psychoterapie v indikaci rezistentních depresí, jejímž zadavatelem je společnost Compass Pathways, zúčastní se jí celkem 216 pacientů a bude probíhat v 20 centrech, z toho 8 je v severní Americe a 12 na území Evropy, konkrétně v ČR, Nizozemí, Dánsku, Španělsku, Irsku, Anglii a Portugalsku. Očekává se, že studie bude ukončena v průběhu roku 2021.
Na Imperial College of London probíhá studie, jež porovnává účinnost psilocybinem asistované terapie samotné a s následným nasazením antidepresiva escitalopramu na pacientech s farmakorezistentní depresí. Studie se zúčastní 59 pacientů, jedná se o 2 fázi klinického hodnocení s předpokládaným dokončením v tomto roce.
Závislosti
Po depresích jsou indikace závislosti na druhém místě, co se týče počtu aktuálně probíhajících studií a pacientů do nich zařazených. Pět z 6 studií probíhá na území USA, 6. začala letošního roku ve Švýcarsku na univerzitě v Zurichu a zúčastní se jí 60 pacientů závislých na alkoholu. Krom alkoholové závislosti se zkoumá efektivita psilocybinem-asistované terapie u závislých na nikotinu, kokainu a nově začíná studie i u závislých na opiátech.
Příkladem efektivity terapie v indikaci závislostí jsou publikované data 15 participantů ze studie na Johns Hopkin University (11), zaměřené na závislost na nikotinu, jednalo se o 5 žen a 10 mužů, kteří průměrně kouřili 19 cigaret denně posledních 31 let a měli za sebou průměrně 6 pokusů o ukončení kouření. Léčba trvala 15 týdnů a jednalo se o kognitivně-behaviorální terapii, která byla obohacena o 2 až 3 sezení se středně vysokou dávkou psilocybinu (20 mg / 70 kg), přičemž první byla podána 5. týden od zahájení terapeutického postupu, druhá následovala cca 2 týdny po první, participanti měli možnost ještě 3. dávky (30 mg / 70 kg) ve 13. týdnu léčby. Po 6 měsících od podání psilocybinu nekouřilo 11 z 15 participantů.
Studie stále probíhá, celkem se jí zúčastní 95 pacientů a je plánované dokončení v roce 2021.
Další publikované výsledky máme z pilotní studie u závislých na alkoholu na University of New Mexico (12). Studie se zúčastnilo 10 participantů (4 ženy, 6 mužů, průměrný věk 40,1 let), léčebná intervence trvala 12 týdnů (14 sezení) a spočívala v motivační terapii a 2 sezeními s psilocybinem včetně přípravných a integračních pohovorů. První dávka (0,3 mg/kg) byla podána 4 týdny od zahájení terapie, druhá (0,4 mg / kg) 8 týdnů od zahájení. U účastníku došlo k významnému snížení spotřeby alkoholu již po prvním sezení s psilocybinem, míra snížení pití korelovala s intenzitou psychedelického a mystického prožitku.
Paliativní péče
Nezanedbatelný potenciál na zvýšení kvality života pacientů má psilocybin i u lidí, kteří trpí depresemi a úzkostmi v posledních stádiích rakoviny či jiných těžce léčitelných onemocnění. Publikované výsledky jsou například ze studie na Harbor-UCLA (13). Studie byla provedena na 12 pacientech (11 žen, 1 muž, ve věku 36 až 58 let), pacienti trpěli onkologickým onemocněním pokročilého stádia a zároveň trpěli depresí a úzkostí. Studie byla dvojitě zaslepená s cross-over designem, tzn. části pacientů byla prvně podána dávka 0,2 mg/kg psilocybinu, zatímco ostatní dostali placebo a následně ti, kteří dostali prvně placebo, dostali i aktivní látku. U pacientů došlo k významné redukci úzkostných i depresivních příznaků.
Studie na John Hopkins University (14)
Dvojitě zaslepená studie s cross-over designem na 51 pacientech (26 mužů, 25 žen, průměrný věk 56,3 let), kteří trpěli život ohrožujícím onkologickým onemocněním a úzkostně-depresivní symptomatologií. Pacienti dostali 2 dávky – střední resp. vysokou (22 resp. 30 mg / 70 kg) či nízkou, která měla roli kontroly (1 či 3mg/ 70kg). Před samotným podáním psilocybinu se uskutečnila minimálně 2 přípravná terapeutická sezení a minimálně 2 integrační sezení po každé dávce. Psilocybinem-asistovaná terapie vedla k významnému zmírnění deprese, úzkosti a poruch nálad a významně zvýšila kvalitu života, přijetí smrti a optimismus. Pacienti přisuzovali pozitivní změny v postoji k životu, k sobě, náladě, vztahům a spiritualitě prožitku na vysoké dávce psilocybinu a 80 % potvrdilo střední až vyšší nárůst životní pohody (well-being) nebo spokojenosti se životem. Tyto pozitivní změny byly potvrzeny též na základně hodnocení chování a postojů pacientů od jejich blízkých.
Další indikace
Další indikací, na kterou se zaměřuje léčba pomocí psilocybinu, jsou migrény a tzv. cluster headache. Současně probíhá 5 studií, kterých se zúčastní celkem 116 pacientů, 4 probíhají v USA a jedna v Dánsku.
Dále probíhají 2 studie v indikaci anorexie, z nichž jedna byla zahájena minulý rok na Johns Hopkins University v USA, druhá začíná letos na Imperial College of London.
Slibné výsledky byly publikovány i z pilotní studie u 9 pacientů, jež trpěli obsedantně-kompulzivní poruchou (OCD), podání psilocybinu v klinickém prostředí vedlo u všech subjektů k signifikantnímu snížení příznaků (15). Aktuálně probíhají 2 studie v USA celkem na 45 pacientech.
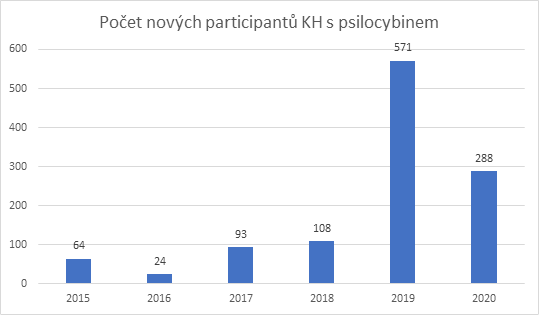
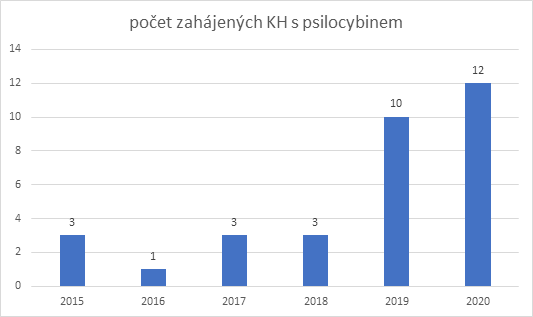
Z uvedených dat je zřejmý trend nárustu počtu studií a rozšiřování indikací. Za aktuální situace je poměrně nepravděpodobné, aby došlo k pozastavení klinických hodnocení s psilocybinem – dosavadní studie prokázaly bezpečnost jeho podání v kontrolovaném klinickém prostředí. Důležité je ale i to, aby finální podoba léčby nebyla příliš drahá. Je zřejmé, že jako každé jiné léčivo má i psilocybin kontraindikace, a terapie není vhodná pro každého, přesto se jedná o látku s velice slibnými dosavadními výsledky. Málokterá skupina léčiv má tak široké pole indikací, jako se ukazuje u serotonergních psychedelik.
Klinická hodnocení s LSD
Jak již bylo zmíněno výše, psilocybin se v rámci klinických studií těší větší oblibě. Neznamená to však, že by LSD bylo zcela upozaděno. Portál ClinicalTrials.gov registruje celkem 14 studií, z nichž 10 je zaměřeno na zdravé dobrovolníky v rámci 1. fáze a jsou zaměřeny především na neurovědecký výzkum. Mimoto probíhají studie na pacientech s cluster headache, depresí a v rámci paliativní péče. Celkem se studií s LSD zúčastní 433 participantů. Není žádným překvapením, že většina z nich probíhá ve Švýcarsku. Zajímavá studie je kontrolované podání MDMA a LSD na univerzitní nemocnici v Basileji, která začne příští rok: 24 participantům bude v cross-over designu podáno buď placebo, 100 mcg LSD, 100 mg MDMA, či kombinace MDMA a LSD.
Klinická hodnocení s MDMA
Ačkoli MDMA je svým účinkem velmi specifická a nepatří mezi klasická psychedelika, je také předmětem našeho zájmu. Medikalizace MDMA je ještě o kus dále než u psilocybinu, a to zásluhou Multidisciplinární asociace pro psychedelické studie (MAPS), kterou založil v reakci na zákaz MDMA v roce 1986 Rick Doblin s cílem prokázat nejen její terapeutický potenciál. MAPS se zaměřila především na indikaci post-traumatické stresové poruchy (PTSD), ve které získala označení breakthrough therapy již před léty v rámci 2. fáze.
Té se zúčastnilo 107 participantů s chronickou těžkou formou PTSD s průměrnou délkou trvání nemoci 17,8 let. Léčebný postup spočíval ve 2 sezeních s podáním buď nízké (kontrolní) dávky MDMA či aktivní dávky (75 mg, 100 mg či 125 mg) či placeba. Sezení trvalo 8 hodin a mezi jednotlivými dávkami byl rozestup 3 až 5 týdnů. Participanti měli možnost podstoupit i třetí sezení, jež nebylo zaslepené, tudíž i ti, kteří původně dostali placebo, mohli podstoupit testovanou léčbu. Výsledkem bylo snížení míry příznaků PTSD u všech, kteří dostali aktivní dávku. Rok po ukončení studie 68 % z těch, kteří dostali aktivní dávku, nesplňovalo nadále kritéria pro diagnózu PTSD, zatímco samotná psychoterapie pomohla 23 % účastníků (16).
Na základě předložených výsledků byly spuštěny dvě studie 3. fáze klinického hodnocení, z nichž první má být dokončena již v tomto roce, navazující další studie 3. fáze s dalšími 100 pacienty v příštím roce. Studijních center je celkem 15 napříč Severní Amerikou, kromě 2, které se nachází v Izraeli. Je tedy velmi pravděpodobné, že se do 2 let stane MDMA-asistovaná psychoterapie pro pacienty s PTSD nejen registrovanou a legální metodou, ale i jedním z nejefektivnějších způsobů léčby na území USA. V rámci EU jsou nároky na klinická hodnocení vyšší a aktuálně probíhá dodatečná 2. fáze, které se zúčastní 40 participantů s PTSD v 5 evropských zemích včetně ČR. Dokončena by měla být příští rok. Osobně si myslím, že lze očekávat MDMA asistovanou psychoterapii v EU k roku 2025, ne-li dříve.
Kromě indikace PTSD probíhá studie se závislými na alkoholu v Bristolu a dále byly provedeny studie s dospělými s poruchou autistického spektra se slibnými výsledky (17).
Český psychedelický výzkum
Novodobý český klinický výzkum psychedelik se zatím odehrává výhradně v Národním ústavu duševního zdraví (NÚDZ), od roku 2015 probíhá studie první fáze na zdravých dobrovolnících zaměřená především na neurovědecký výzkum a farmakologii psilocybinu. Zajímavostí je, že se jednalo o první novodobou klinickou studii s psychedeliky na území Evropy. Studie se dosud zúčastnilo 40 lidí. Na základě této studie byla publikována kniha od kolektivu autorů v čele s MUDr. F. Tylšem, Ph.D. zvaná Fenomén psychedelie, jež obsahuje i zážitky účastníků.
Nedávno Státní ústav pro kontrolu léčiv (SÚKL) povolil spuštění studie PSIKET – jedná se o dvojitě zaslepenou randomizovanou studii 2. fáze s paralelním designem o celkovém počtu 60 pacientů s farmakorezistentní depresí. Pacienti budou přiřazeni do jedné ze 3 větví, někteří podstoupí sezení s psilocybinem, jiní s ketaminem a ostatní dostanou placebo. Studie tak bude srovnávat strategie rychlého antidepresivního působení. Spuštění studie je plánováno ještě letos. Vedoucím studijního týmu je MUDr. T. Páleníček, Ph.D. (18).
Prof. MUDr. J. Horáček, Ph.D. dále připravuje obdobnou studii u pacientů s onkologickým onemocněním, které je doprovázena depresivně-úzkostnými příznaky a trpí tzv. existenciálním distresem. Do studie bude opět zařazeno 60 pacientů, ovšem ti, kterým léčba nepomohla (lze předpokládat u kontrolní skupiny s placebem), budou mít možnost následně podstoupit sezení s psilocybinem v rámci otevřeného rozšíření. Studie je plánována na příští rok (19).
Pod vedením Mgr. M. Viktorinové, MSc. probíhá studie v rámci zmiňované evropské 2. fáze MDMA-asistované psychoterapie v indikaci PTSD (20).
Dále je NÚDZ i jedním z center, které je zahrnuto do 2. fáze hodnocení psilocybinu v indikaci farmakorezistentní deprese společnosti Compass Pathways.
Filip Trbušek
Česká psychedelická společnost
Autor je studentem pátého ročníku farmacie na MUNI
Reference:
1. Redman, M. (2011). Cocaine: What is the Crack? A Brief History of the Use of Cocaine as an Anesthetic. Anesthesiology and Pain Medicine, 1(2). https://doi.org/10.5812/kowsar.22287523.1890D
2. Sneader, W. (1998). The discovery of heroin. The Lancet, 352(9141), 1697–1699. https://doi.org/10.1016/S0140-6736(98)07115-3
3. Meadows, M. (b.r.). Promoting Safe and Effective Drugs for 100 Years. 2019,
dostupné z: https://www.fda.gov/about-fda/histories-product-regulation/promoting-safe-effective-drugs-100-years
4. Junod S.W. „FDA and Clinical Drug Trials: A Short History,“ in A Quick Guide to Clinical Trials, Madhu Davies and Faiz Kerimani, eds. (Washington: Bioplan, Inc.: 2008), pp. 25-55. dostupné z: https://www.fda.gov/media/110437/download
5. Kim, J. H., & Scialli, A. R. (2011). Thalidomide: The Tragedy of Birth Defects and the Effective Treatment of Disease. Toxicological Sciences, 122(1), 1–6. https://doi.org/10.1093/toxsci/kfr088
6. Svobodník, A., Demlová, R., & Pecen, L. (2014). Klinické studie v praxi. Facta Medica.
7. Demlová, R, Říhová, B, Grycová Z. (2014) Životní cyklus léčiv. LF MU
8. Wong, Ch. H, Siah, K. W, & LO, A. W. Estimation of clinical trial success rates and related parameters. Biostatistics [online]. 2019, 20(2), 273-286 [cit. 2020-10-06]. ISSN 1465-4644. Dostupné z: doi:10.1093/biostatistics/kxx069
9. Light, D. W., & Warburton, R. (2011). Demythologizing the high costs of pharmaceutical research. BioSocieties, 6(1), 34–50. https://doi.org/10.1057/biosoc.2010.40
10. Carhart-Harris RL, Bolstridge M, Rucker J, et al. Psilocybin with psychological support for treatment-resistant depression: an open-label feasibility study. Lancet Psychiatry. 2016;3(7):619-627. doi:10.1016/S2215-0366(16)30065-7
11. Johnson MW, Garcia-Romeu A, Griffiths RR. Long-term follow-up of psilocybin-facilitated smoking cessation [published correction appears in Am J Drug Alcohol Abuse. 2017 Jan;43(1):127]. Am J Drug Alcohol Abuse. 2017;43(1):55-60. doi:10.3109/00952990.2016.1170135
12. Bogenschutz MP, Forcehimes AA, Pommy JA, Wilcox CE, Barbosa P, Strassman RJ. Psilocybin-assisted treatment for alcohol dependence: A proof-of-concept study. Journal of Psychopharmacology. 2015;29(3):289-299. doi:10.1177/0269881114565144
13. Grob CS, Danforth AL, Chopra GS, et al. Pilot Study of Psilocybin Treatment for Anxiety in Patients With Advanced-Stage Cancer. Arch Gen Psychiatry. 2011;68(1):71–78. doi:10.1001/archgenpsychiatry.2010.116
14. Griffiths RR, Johnson MW, Carducci MA, et al. Psilocybin produces substantial and sustained decreases in depression and anxiety in patients with life-threatening cancer: A randomized double-blind trial. J Psychopharmacol. 2016;30(12):1181-1197. doi:10.1177/0269881116675513
15. Moreno FA, Wiegand CB, Taitano EK, Delgado PL. Safety, tolerability, and efficacy of psilocybin in 9 patients with obsessive-compulsive disorder. J Clin Psychiatry. 2006;67(11):1735-1740. doi:10.4088/jcp.v67n1110
16. Mithoefer MC, Feduccia AA, Jerome L, et al. MDMA-assisted psychotherapy for treatment of PTSD: study design and rationale for phase 3 trials based on pooled analysis of six phase 2 randomized controlled trials. Psychopharmacology (Berl). 2019;236(9):2735-2745. doi:10.1007/s00213-019-05249-5
17. Danforth, A. L., Grob, C. S., Struble, C., Feduccia, A. A., Walker, N., Jerome, L., Yazar-Klosinski, B., & Emerson, A. (2018). Reduction in social anxiety after MDMA-assisted psychotherapy with autistic adults: a randomized, double-blind, placebo-controlled pilot study. Psychopharmacology, 235(11), 3137–3148. https://doi.org/10.1007/s00213-018-5010-9
18. Páleníček (2020, 28.9). Výzkum psilocybinu na lidských subjektech – od zdravých dobrovolníků po pacienty [konferenční přednáška]. ČESKÁ PSYCHEDELICKÁ REPUBLIKA, Řevnice
19. Winkler, Vivian (2020, 28.9). Psychedelika v léčbě deprese onkologicky nemocných [konferenční přednáška]. ČESKÁ PSYCHEDELICKÁ REPUBLIKA, Řevnice
20. Clinical Trials (2020). Open Label Multi-Site Study of Safety and Effects of MDMA-assisted Psychotherapy for Treatment of PTSD With Optional fMRI Sub-Study Retrieved October 7, 2020 from https://clinicaltrials.gov/ct2/show/NCT04030169
Obr. 1: https://s3-us-west-2.amazonaws.com/interestingshitvideos/wp-content/uploads/2016/04/30093510/heroine-for-kids.jpg
Obr. 2: http://history.massgeneral.org/image.aspx?id=59a52526-1c6f-46c8-8750-90d289718817
